СОДЕРЖАНИЕ
I Введение
II Этиопатогенез
III Клиника
IV Диагностика
V Дифференциальная диагностика
VI Принципы лечения
Список используемой литературы
I Введение
Первые упоминания о воспалении
в респираторных отделах дыхательного тракта приводились Цельсом и в дальнейшем
за счет накопления клинического опыта с подробным описанием Виллисом 1684 году
приблизило врачей к пониманию пневмонии как самостоятельно заболевание.
Выделение Рокитанским (1842г.) двух морфологических вариантов пневмонии:
долевой и бронхопневмонии, затем открытие Рентгеном (1895) возможности лучевой
диагностики создало основы классификации и диагностики пневмонии, которыми
пользуются и современные клиницисты. Проблема диагностики и лечения пневмонии
являются одной из самых актуальных в современной терапевтической практике.
В России ежегодно более 1,5
млн. человек наблюдаются врачами по поводу данного заболевания, из них 20% в
связи с тяжестью состояния госпитализируются. В России по официальной
статистики ежегодно регистрируется не менее 400 тысяч новых случаев. В развитых
странахзаболеваемость пневмонии составляет от 3,6 – 16 на 1000 человек, а по
статическим данным ДМП №1 8%. Среди больных пневмонией преобладают мцжчины. Они
составляют от 52 до 56% больных, женщины от 44 до 48%.
Цель: провести анализ распространенности
заболевания в Дагестане и в России.
Задача: научиться проводить
дифференцированный диагноз и уметь оказать помощь и профилактику.
II Этиопатогенез
Пневмония – это воспалительное
заболевание легких, преимущественно инфекционной природы с поражением альвеол.
Классификация пневмоний:
1. По этиологии:
– бактериальная;
– вирусная;
– риккетсиозная;
– микоплазменная;
– грибковая;
– смешанная.
2. По клинико- морфологическим
признакам:
– паренхиматозная (крупозная,
долевая, плевропневмония);
– паренхиматозная (очаговая,
дольковая, бронхопневмония);
– интерстициальная.
3. Локализацияя и протяженность:
– односторонние;
– двусторонние.
4. Тяжесть:
– крайне тяжелые
– тяжелые;
– средней тяжести;
– легкие и абортивные
5. По течению:
–острая;
– затяжная
Этиопатогенез:
У детей в большинстве случаев
этиология пневмоний инфекционная. Чаще всего острая пневмония возникает у
ребенка переносящего ОРВИ, на первой неделе болезни. Вирусная инфекция,
предшествуя пневмонии, снижая иммунологическую реактивность организма и вызывая
некротические изменения эпителия дыхательных путей, подготовляя путь для
наслоения инфекции.
Входные ворота- верхние
дыхательные пути. Возможно 3 пути проникновения в легкие возбудителя:
бронхогенный, гематогенный, лимфогенный.
Микроорганизм попадая в мелкие
бронхиолы вызывает воспалительный процесс вовлекая альвеолярную ткань. Под
влиянием микроорганизмов и их токсинов происходит повреждение клеток,
повышается проницаемость клеточных мембран и сосудистой стенки и возникает отек
интерстициальной ткани, что способствует образованию экссудата в альвеолах.
Отек и инфильтрация способствуют возникновению недостаточности верхнего дыхания,
возникает одышка со сниженной глубиной дыхания. Патоморфологические изменения в
легочной ткани при крупозной пневмонии проходит в 4 стадии:
1.
Стадия прилива,
которая характеризуется гиперемией легочной ткани, воспалительным отеком.
Стадия длится от 1 до 3 суток;
2.
Стадия «красного
опеченения» характеризуется пропотеванием в альвеолы эритроцитов.
3.
Стадия «серого опеченения»
характеризуется пропотеванием в альвеолы лейкоцитов. Продолжительность от 2 до
6 суток.
4.
Стадия разрешения,
которая характеризуется рассасыванием укссудата.
III Клиника
Легочные проявления пневмонии:
– одышка;
– кашель;
– выделение мокроты (слизистая,
слизисто-гнойная, «ржавая»)
– боль при дыхании;
– локальные клинические
признаки (притупление перкуторного звука, бронхиальное дыхание, крепитирующие
хрипы, шум трения плевры);
– локальные рентгенологические
признаки (сегментарные и долевые затемнения).
Внелегочные проявления
пневмонии:
– лихорадка;
– ознобы и потливость;
– головная боль;
– цианоз;
– кожная сыпь, поражения
слизистых;
– изменения со стороны крови
(лейкоцитоз, сдвиг формулы влево, повышение СОЭ).
У детей характерно повышение
температуры тела 38- 39 градусов С, проявления интоксикации: ухудшение общего
состояния, головная боль, снижение аппетита, нарушение сна, бледность кожи,
вегетативно-сосудистые расстройства(потливость, мраморный рисунок кожи,
холодные конечности при высокой температуре тела). Кашель чаще бывает влажным.
Выражена одышка в покое, у детей старше 3 лет она иногда наблюдается только при
физической нагрузке. При вовлечении в процесс плевры возникает «короткий»
(поверхностный) кашель, боли в боку усиливающиеся при глубоком дыхании и кашле.
Для пневмонии характерны мелкопузырчатые и крепитирующие хрипы над очагами
поражения. Отмечаются изменения крови: лейкоцитоз, нейтрофилез со сдвигом
формулы влево, повышения СОЭ. У детей первого года жизни в клинике преобладают
симптомы интоксикации (беспокойство или вялость, отказ от еды, бледность и
«мраморность» кожи), дыхательной недостаточности (одышка с раздуванием крыльев
носа, цианоз носогубного треугольника). Быстро развивается гипоксия, ацидоз.
Присоединяются сердечно-сосудистые нарушения: тахикардия, глухость тонов
сердца, отмечается расстройство функций желудочно-кишечного тракта (рвота,
срыгивание, жидкий стул).
При крупозной пневмонии
болезнь начинается остро, появляются выраженные признаки интоксикации,
температура тела 39- 40 градусов Цельсия, озноб, появляется боль в грудной
клетке усиливающаяся при дыхании. Лицо больного осунувшееся, цианотичные губы,
герпес на губах. Отставание при дыхании пораженной половины грудной клетки,
перкуторный звук укорочен, прослушивается крепитация. На вторые сутки болезни
появляется «ржавая» мокрота. В стадии разрешения состояние больных постепенно
улучшается, уменьшается притупление перкуторного звука, вновь начинает
прослушиваться крепитация, а затем дыхание становится везикулярным. Рентгенологическое
исследование: сегментарное или долевое затемнение легких.
При очаговой пневмонии- начала
заболевания установить не удается, так как оно не редко развивается на фоне
бронхита. Наиболее характерными симптомами являются: кашель, лихорадка, одышка,
отмечается отставание «больной» половины грудной клетки в акте дыхания. При
наличии крупного очага воспаления определяется притупление перкуторного звука,
при аускультации- жесткое дыхание, на его фоне влажные хрипы и крепитация.
Начало заболевание не острое, постепенное повышение температуры до 39 градусов
Цельсия, упорный кашель со слизисто- гнойной мокротой. Рентгенологические
исследования: затемнение, соответсвующее очагу воспаления.
Хроническая пневмония –
признаки интоксикации чаще отсутствуют, реже наблюдаются недомогание,
утомляемость, снижение аппетита. К основным симптомам болезни относят кашель.
Сухой кашель чаще возникает в начале обострения болезни, в дальнейшем
становится влажным. При обширных поражениях в фазе обострения мокрота обычно
бывает гнойной или слизисто- гнойной. При перкуссии определяется притупление
перкуторного звука, выслушивает жесткое дыхание. При аускультации – средние и
мелкопузырчатые хрипы.
Осложнения пневмонии:
Осложнение пневмонии следует
считать развитие патологического процесса.
Легочные осложнении:
– парапневмонический плеврит;
– эмпиема плевры;
– абсцесс и гангрена легкого;
– бронхообструктивнй синдром;
– плеврит, бронхит.
Внелегочные осложнения:
– инфекционно- токсический
шок;
– сепсис (часто при
пневмококковых пневмониях);
– менингит, менингоэнцефалит;
– ДВС- синдром;
– острая дыхательная
недостаточность;
– острая сердечно- сосудистая
недостаточность.
Факторы риска развития
пневмонии:
– возраст (дети и пожилые
люди);
– курение (табачный дым
снижает механизм защиты органов дыхания);
– хронические заболевания
легких, сердца, почек;
– иммунодефицитные состояния;
– сердечная недостаточность.
IV Диагностика
Основывается на результатах
рентгенологического и лабораторно- инструментальных исследований. Одним из
важных методов является рентгенологическое исследование, проводят
многопроекционную рентгеноскопию, томографию, ренгенографию. При длительно
нерассасывающихся пневмониях, когда необходимо отличить воспалительный процесс
от злокачественной опухоли, применяют бронхографию. На основании клинических, и
главным образом рентгенологических данных, врач должен обязательно указать
количество пораженных сегментов (1 и более), долей (1 и более), одно- или
двустороннее поражение.
V Дифференциальная диагностика
Пневмонию дифференцируют от
гриппа, ОРВИ, особенно если они сопровождаются бронхитом. Кроме того в
некоторых случаях пневмонию необходимо дифференцировать от острого аппендицита,
перитонита, острого бронхиолита, туберкулеза.
| Свойственно пневмониям |
Не свойственно пневмониям |
|
Температура выше 38 гр. в течении 3 дней.
Цианоз.
Стонущее дыхание.
Тахикардия.
Одышка без обструкционного синдрома.
Кашель.
Локальные симптомы:
– Влажные хрипы
–Жесткое или ослабленное бронхиальное дыхание
– Бронхофония
– Укорочение перкуторного звука над очагом
поражения
– Нейтрофильный лейкоцитоз выше 10*1 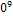
– СОЭ выше 20
|
Тепература ниже 38 гр. менее 3 дней.
Обструктивный синдром.
Отсутствие кашля.
Рассеянные сухие и влажные хрипы.
Нормальная картина крови.
|
| Заболевание |
Сходство с пневмонией |
Различие |
| Острый простой бронхит |
Повышение температуры.
Одышка.
Цианоз.
Головная боль.
Слабость.
Ринит.
Сухой кашель, который через 4- 6 дней
становится влажным со слизистой мокротой.
Болезненность внизу грудной клетки усиливается
при кашле.
Жесткое дыхание.
Влажные среднепузырчатые хрипы.
Умеренное СОЭ и лейкоцитоз.
Уменьшение показателей легочной вентиляции.
|
Саднение в горле.
Хриплый голос.
Трахеит, саднение и боль за грудиной.
Ясный легочный звук.
На рентгене грудной клетки:
Симметричное усиление легочного рисунка в
прикорневых и нижнемедиальных зонах.
Лейкопения.
|
| Острый бронхиолит |
Ринит.
Назофарингит.
Вялость.
Раздражительность.
Сухой переход во влажный кашель с небольшим
количеством слизистой мокроты.
Одышка.
Раздувание крыльев носа.
Напряжение грудиноключичнососцевидных мышц.
Бледность.
Периоральный цианоз.
Тахикардия.
Диафрагма опущена.
Тоны сердца приглушены.
Мелкопузырчаты хрипы и крепитация.
Увеличено СОЭ.
Лейкоциты в норме или снижены
|
Субфебрильная или нормальная температура.
Грудная клетка расширена в переднезаднем
направлении.
Перкуторный звук с коробочным оттенком.
Дистанционные хрипы.
На рентгене грудной клетки:
повышенная прозрачность легочных полей,
особенно на периферии, уплотнение легочной ткани, но сливные инфильтративные
тени отсутствуют
|
| Аппендицит |
Боли в подвздошной области, распространяющиеся
в пупочную область: могут быть боли в правом подреберье.
Рвота.
Понос.
Снижение аппетита.
Учащенный пульс.
Лейкоцитоз со сдвигом влево.
Повышенное СОЭ.
|
Локальная болезненность в аппендикулярной
точке, болезненный симптом Щеткина- Блюмберга, симптом Ровзинга и симптом
Ситковского.
На рентгене грудной клетки:
Отсутствуют инфильтративные изменения.
|
| Туберкулез |
Слабость.
Потливость.
Лихорадка.
Одышка.
Сухой кашель, иногда может быть кашель с
выделением мокроты.
|
Увеличение шейных и подмышечных лимфоузлов.
Туберкулиновые пробы значительно выражены.
На рентгене грудной клетки: выявление симптома
биполярности в виде небольшого фокуса или сегмента, увеличение внутригрудных
лимфоузлов в корне легкого, могут быть рассеянные очаги.
|
Основные ориентиры
позволяющие проводить этиологическую диагностику пневмоний.
Пневмококковая пневмония.
Возникает во время эпидемии
гриппа у больных с хроническими заболеваниями легких. Характерно острое начало,
появление «ржавой» мокроты.
Микоплазменная пневмония.
Составляет около 10% всех
случаев. Заболевают главным образом дети дошкольного возраста и взрослые в
период вспышек (осеннее- зимний период). Характерны постепенное начало с
наличием катаральных явлений. Рентгенологически характерны усиление легочного
рисунка, пятнистые затемнения.
Пневмонии, вызванные
гемофильной палочкой.
Возникают на фоне хронических
обструктивных заболеваний легких, сердечной недостаточности, часто у
курильщиков. Ренгенологически выявляются очагово- пятнистые затемнения.
Легионеллезная пневмония.
Факторами риска являются:
проживание вблизи открытых водоемов, контакт с кондиционерами, иммунодефицитные
состояния. Характерны острое начало, тяжелее течение, признаки внелегочного
поражения (диарея, увеличение печени, желтуха). Рентгенологически – долевые
затемнения в нижних отделах.
Хламидиозные пневмонии.
Составляют 10%. Фактором риска
является контакт с птицами. Клинически характеризуется острым началом,
непродуктивным кашлем, спутанностью сознания, ларингитом, болями в горле.
Стафилококковая пневмония.
Составляет около 5%, реже
отмечается при гриппозных эпидемиях. Наблюдается острое начало, выраженная
интоксикация, рентгенологически выявляется полисегментарная инфильтрация с
множественными очагами распада.
Грибковые пневмонии.
Возникают обычно у больных со
злокачественными опухолями, получающими химиотерапию, у лиц длительно леченных
антибиотиками.
Пневмоцистные пневмонии.
Встречаются у больных после
трансплантации органов, при ВИЧ- инфекции. Рентгенологически характерны
двусторонние прикорневые, нижнедолевые, сетчатые и очаговые инфильтраты
склонные к распространению.
Вирусные пневмонии.
Возникают обычно в период
вирусных инфекций. В клинической картине преобладают проявления вирусной инфекции
(грипп, аденовирусная инфекция). Физикальная и рентгенологическая симптоматика
скудна. Вирусная пневмония часто не распознается. Часто ставят диагноз:
остаточные явления ОРВИ.
VI Принципы лечения
пневмония диагностика лечение
Эффективность лечения детей
больных пневмонией, определяется диагностикой и своевременной госпитализацией.
Лечение включает комплекс мероприятий с учетом особенностей клинического
течении и патогенеза отдельных форм пневмонии. В стационаре больных помещают в
светлые, хорошо проветриваемые палаты. Режим- постельный в течении
лихорадочного периода, а затем полупостельный. Питание- легкоусваеваемое,
разнообразное. Выхаживанеи ребенка сопровождается лечением антибактериальными и
сульфаниламидными средствами. Для целесообразного выбора антибиотика необходим
бактериологический диагноз, т. е. определением микрофлоры (посев мокроты и
крови) и её чувствительности к тому или иному антибиотику.
– Антибактериальная терапия
ранняя с учетом чувствительности микрофлоры: антибиотики пенициллинового ряда
(бензилпенициллин назначаю детям из расчета 50000 – 100000 ЕД/кг в сутки),
амоксициллин, ампициллин, ампиокс. Антибиотики назначаются на протяжении 7
дней.
– Цефалоспорины- цепорин,
клафоран. При легких и средне тяжелых формах пневмонии в первые дни заболевания
назначают сульфаниламидные препараты- сульфадиметоксин, бактрим, бисептол — 120-
130мг/кг в сутки. Широко используют витамины: аскорбиновую кислоту, витамины
группы В, никотиновую кислоту.
– Улучшение бронхиального
дренажа- с этой целью используют отхаркивающие и муколитические препараты
разжижающие мокроту для улучшения её отхождения- мукалтин, бромгексин,
амброксол, препарат термопсиса и алтея.
– С дезинтоксикационной целью
при тяжелом течении показаны инфузионная терапия: реополиглюкин, физиологический
раствор натрия хлорида, 5% раствор глюкозы, плазмоферез, поливинилпирролидон
(гемодез).
– Также необходимо назначение
иммунокорригирующей терапии так как целесообразно у больных при первичных
иммунодефицитных состояниях. Среди препаратов, применяемых с целью
иммунокоррекции используют: тимолин, иммуноглобулин, анабол, тактивин.
– Симптоматическая терапия-
показана главным образом, при развитии у больных пневмонией различных нарушений
со стороны других органов и систем (жаропонижающие средства: панадол,
парацетомол, аспирин).
Физические методы воздействия:
– УВЧ на область очага в
период активного воспаления;
– индуктотермия в период
разрешения пневмонии;
– электрофорез лекарственных
препаратов (гепарин, хлорид кальция, лидаза) в период рассасывания;
– тепловые средства (парафин,
озокерит, грязи) при затяжном течении;
– лазеротерапия;
– амплипульстерапия –
улучшение дренажной функции при затяжном течении.
Реабилитация
Лечебно- реабилитационные
мероприятия начинают с первых дней заболевания и продолжают в период
выздоровления, главным образом, вне стационара (санатории- профилактории, на
климатических курортах южного берега Крыма, низко- и среднегорья, Кисловодск). Основные
компоненты реабилитации больных пневмонией включают: тренировка дыхательной мускулатуры,
дыхательную гимнастику, массаж, рефлексотерапию (иглорефлексотерапия,
электропунктура); воздействие исскуственного микроклимата (гипоксические,
гелий- кислородные смеси, аэроионизация), вибрационно- импульсный массаж. На
бальнеологических курортах назначают бальнеопроцедуры и грязелечение, применяют
грязевые аппликации, электрофорез грязевых растворов на проекцию корней легких.
Ингаляции радона оказывают
анальгезирующим и противовоспалительным действием на слизистую оболочку бронхов
и тканей легких
Основные методы
профилактики пневмонии. Прогноз.
1.
проведение общих
санитарно- гигиенических мероприятий- режим труда, борьба с запыленностью,
проветривание помещений;
2.
личная профилактика
предусматривает закаливание организма, полноценное питание, исключение
перегревания и переохлаждения, прекращения курения;
3.
вакцинация против
гриппа;
4.
рациональное лечение
ОРВИ, трахеитов, бронхитов;
5.
санация хронических
очагов инфекции;
Прогноз
пневмонии протекающей без осложнений, как правило благоприятный. При рано
начатом и полноценном лечении у большинства больных инфильтративные изменения в
легких ликвидируются и наступает клиническое выздоровление.
Описание лекарственных препаратов.
Бензилпенициллин.
Показания: бактериальные
инфекции вызванные чувствительными инфекциями, крупозная и очаговая пневмонии,
сепсис, инфекции мочеполовой системы (цистит, уретрит, гонорея).
Противопоказания:
гиперчувствительность, беременность, лактация.
Побочные действия:
аллергические реакции.
Амоксициллин.
Показания: бактериальные
инфекции, инфекции мочеполовой системы.
Противопоказания:
гиперчувствительность, заболевания ЖКТ в анамнезе, почечная недостаточность,
беременность, период лактации.
Побочные действия:
аллергические реакции: возможна крапивница, эритематозные высыпания.
Цефазолин.
Показания: бактериальные
инфекции верхних и нижних дыхательных путей, ЛОР органов, органов малого таза.
Противопоказания:
гиперчувствительность, младенческие возраст (до 1 месяца), почечная
недостаточность.
Побочные действия:
аллергические реакции: гипертемия, кожная сыпь, крапиыница, кожный зуд,
бронхоспазм. Со стороны нервной системы: судороги
Клафоран.
Показания: бактериальные
инфекции тяжелого течения: инфекции ЦНС (менингит), мочевыводящих путей,
органов малого таза, хламидиоз, гонорея.
Противопоказания:
гиперчувствительность, беременность, детский возраст.
Побочные действия:
аллергические реакции: крапивница, кожный зуд, нарушения функции почек.
Бисептол.
Противомикробное
комбинированное средство.
Показания: инфекции
мочеполовых органов: уретрит, цистит, простатит. Инфекции дыхательных путей:
бронхит, пневмония. Инфекции ЛОР органов: отит, синусит, лорингит, ангина.
Противопоказания:
гиперчувствительность, печеночная или почечная недостаточность, бронхиальная
астма, заболевания щитовидной железы.
Побочные действия: со стороны
нервной системы: головная боль, головокружение. Со стороны дыхательной системы:
бронхоспазм.
Мукалтин.
Отхаркивающее средство.
Показания: острые и
хронические заболевания органов дыхания, сопровождающиеся образованием трудноотделяемой
мокроты.
Противопоказания:
гиперчувствительность к компонентам препарата; язвенная болезнь желудка и
двенадцатиперстной кишки.
Побочные действия:
диспептические нарушения, редкая аллергическая реакция.
Способ применения: внутрь 50-
100мг. перед приемом пищи, 3- 4 раза в день. Курс лечения 7- 14 дней.
Бромгексин.
Муколитическое средство.
Показания: заболевания
дыхательного тракта, сопровождающиеся отхождением вязкой мокроты:
трахеобронхит, бронхит и пневмония.
Противопоказания:
гиперчувствительность, беременность (I- III триместр), период лактация.
Побочные действия:
аллергические реакции.
Реополиглюкин.
Плазмозамещающее средство.
Показания: для улучшения
кровотока и восполнения ОЦК, замещения объема плазмы при кровопотери, для дезинтоксикации.
Противопоказания:
гиперчувствительность, тромбоцитопения.
Побочные действия:
аллергические реакции.
Тимолин.
Иммуностимулирующее средство.
Показания: иммуностимулирующая
терапия, гнойно- воспалительные заболевания костей и мягких тканей.
Противопоказания:
гиперчувствительность.
Побочные действия:
аллергические реакции.
Способ применения и дозы:
содержимое флакона перед инъекцией растворяют в 0.9% растворе хлорида натрия (в
1- 2 мл.) в/м, ежедневно по 5-20 мг. в течении 5- 20 суток, 30- 100 мг. на курс
лечения.
Иммуноглобулин.
Показания: для в/м введения-
экстренная профилактика кори, гепатита А, коклюша. Для в/в введения- первичный
иммунодефицит. Профилактика и лечение инфекции у новорожденных, недоношенных
детей, тяжелые формы вирусных инфекций.
Противопоказания:
гиперчувствительность, беременность, период лактации.
Побочные действия: головная
боль, головокружение, тошнота, рвота, одышка, аллергические реакции.
Амброксол.
Муколитическое средство.
Показания: заболевания
дыхательных путей с образованием вязкой мокроты, острый и хронический бронхит,
пневмония.
Противопоказания:
гиперчувствительность, беременность (I
триместр),
Побочные действия:
аллергические реакции.
Список используемой литературы
1. Детские болезни: Учебник для студ. мед.
вузов: В 2-х т. /А.М. Запруднов, К.И. Григорьев, Л.А. Харитонова. –М.:ГЭОТАР
–мед. — 2004. Т.1. — 688с.:иил., Т.2 — 608с.
2. Педиатрия. Клинические рекомендации/ Гл.
ред. А.А. Баранов. –М.:ГЭОТАР-МЕД, 2007. — 272с.. –( Клинические рекомендации.
Союз педиаторов России.)
3. Руководство по фармакотерапии в педиатрии
и детской хирургии. Том 1 Фармакотерапия в педиатрической пульмонологии / А.Д.
Царегородцев, В.А. Таболин. –М., 2002. — 512 с.
4. Детские болезни. Шабалов. Н.П., СПб. 2000.
