Кафедра
хирургических болезней детского возраста
Патологические переломы у детей
Содержание
Несовершенное костеобразование
Солитарные и аневризмальные костные кисты,
остеобластокластомы
Дефицит витаминов Д и С
Хронический
остеомиелит
Юношеский
эпифизеолиз головки бедренной кости
Тест
Ответы на тест
Ситуационная задача
Список литературы
Несовершенное
костеобразование
кость
ортопедический остеомиелит перелом
Врожденная ломкость
костей является одним из тяжелых ортопедических заболеваний. Основным
клиническим признаком его служит повышенная хрупкость костей, ломающихся даже
от незначительных механических воздействий, которые в норме не влияют на
целость кости.
В этиологии большинство
ортопедов придерживается теории порока развития мезенхимы, тем более что
нарушение костеобразования сопровождается рядом симптомов, свидетельствующих о
недостаточности мезенхимных образований[1].
Тип наследования
преимущественно аутосомно-доминантный, реже — рецессивный. Различают две формы
несовершенного костеобразования:
1.
раннюю
(врожденную) — osteogenesis
inperfecta
2.
позднюю
— osteogenesis imperfecta tarda, или
ostepsathyrosis.
Первая форма
несовершенного костеобразования проявляется в первые дни после рождения и
характеризуется необычной ломкостью костей, встречается чаще, чем вторая, и
протекает более тяжело. При этой форме дети нередко рождаются мертвыми или
настолько маложизнеспособными, что вскоре умирают от присоединившихся
интеркуррентных заболеваний. При врожденной форме заболевания наблюдается
поражение всего скелета с деформациями конечностей, грудной клетки и черепа
(рис. 1).
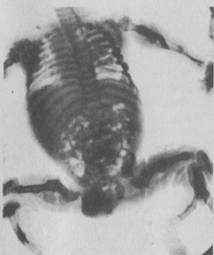
Рис. 1. Рентгенограмма
скелета ребенка с несовершенным костеобразованием (врожденная форма).
При поздней форме
заболевания дети рождаются внешне здоровыми, но позже, в возрасте 2-3 лет
обнаруживается ненормальная ломкость диафизов одной или нескольких длинных
трубчатых костей.
Клиническая и
рентгенологическая картина заболевания не представляет каких-либо трудностей
для диагностики. При врожденной форме несовершенного остеогенеза ребенок
рождается с многочисленными переломами длинных трубчатых костей и ребер. При
этом отмечается отставание ребенка в физическом развитии, мышечная атрофия и
общее истощение. Характерными особенностями этих переломов являются очень
быстрое срастание костей, а также отсутствие выраженного смещения отломков по
длине при значительном искривлении за счет углового смещения. Последнее,
по-видимому, зависит от слабости мышц. Следует, однако, отметить, что в
некоторых случаях атрофичные истонченные кости не срастаются и возникают ложные
суставы, требующие оперативного вмешательства (рис. 2).
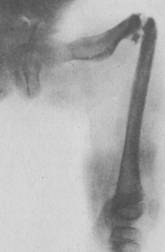
Рис. 2. Ложный сустав
бедренной кости на почве несовершенного костеобразования.
Множество переломов
вызывает вначале искривление, а затем и укорочение пораженных конечностей.
Кости черепа и позвоночника остаются интактными. Однако форма черепа обычно
изменена — он широкий и уплощенный, причем окостенение родничков происходит
медленнее, чем в норме. При поздней форме количество переломов исчисляется
единицами, тогда как при врожденной бывают десятки и даже сотни переломов.
Кроме того, для поздней формы более характерно изолированное поражение костей
нижней конечности. При этом заболевании переломы могут возникать при
незначительном силовом воздействии: у детей раннего возраста — при пеленании,
перекладывании с одного места на другое, у более старших – при попытке сесть,
встать на ноги и др. Переломы сопровождаются болезненностью, патологической
подвижностью и деформацией, припухлостью и крепитацией; встречают
поднадкостничные переломы и переломы с полным смещением отломков.
При несовершенном
остеогенезе наблюдается атрофия и слабость мышц, особенно при врожденной форме.
Артериальная осциллография, произведенная у этих больных, показывает резкое
снижение тонуса сосудов мышц[2].
Характерными для
несовершенного остеогенеза являются также и другие симптомы мезенхимной
недостаточности (голубые склеры, ломкие ногти и волосы, мелкие желтые зубы, слабость
капсулярно-связочного аппарата). Отклонений от нормы со стороны внутренних
органов обычно не наблюдается. Нарушений фосфорно-кальциевого обмена при
несовершенном остеогенезе нет. При врожденной форме несовершенного остеогенеза
дети настолько отстают в физическом развитии, что они не становятся на ноги,
даже не сидят, хотя психическое их развитие соответствует возрасту.
Рентгенологическая
картина заболевания характерна. Диафизы костей атрофичны, порозны, костная
структура местами исчезает, кортикальный слой истончен, губчатая кость имеет
ячеистое строение.
При врожденной форме
заболевания отмечается множество дефоркаций длинных трубчатых костей и ребер с
утолщениями на месте переломов. Костномозговой канал обычно здесь склерозирован
вплоть до полного его исчезновения. Возможно наличие ложных суставов,
лоозеровских зон перестройки кости. Переломы при несовершенном остеогенезе
отличаются развитием, как правило, большой костной мозоли, симулирующей иногда
опухоль[3].
Имеются данные, что у
некоторых детей даже при отсутствии явных переломов наблюдается равномерное
искривление длинных трубчатых костей. Это свидетельствует о хрупкости костей,
претерпевающих микропереломы под действием тяги мышц. Замедленное окостенение
теменных костей черепа определяет величину расхождения этих костей на
рентгенограмме. Что касается таза и позвоночника, то они, как правило,
отклонений от нормы не имеют.
Патогенетического лечения
несовершенного костеобразования не существует. В связи с этим лечебные
мероприятия должны быть направлены на организацию щадящего режима во избежание
возможных переломов. Консервативное лечение в поликлинических условиях должно
состоять в осторожной лечебной гимнастике, физиотерапии укрепляющего и
стимулирующего характера (кварцевое облучение, аэро- и гелиотерапия, массаж),
назначение поливитаминов, витамина Д и препаратов кальция, а также в назначении
беззамковых ортопедических аппаратов с целью профилактики переломов. При свежих
переломах длинных трубчатых костей необходима иммобилизация гипсовыми повязками
после репозиции отломков.
Показанием
к остеотомии являются значительные деформации конечностей, нарушающие их
функцию. После операции назначают ортопедические аппараты. При особенно тяжелых
деформациях показана сегментарная остеотомия с интрамедуллярным остеосинтезом,
предложенная Ф.Р. Богдановым(1945). М.В.Волков предложил использовать костный
гомотрансплантат для интрамедуллярной фиксации после остеотомии и создании
«костного депо».
Солитарные и аневризмальные костные
кисты, остеобластокластомы
Солитарные и
аневризмальные костные кисты, остебластокластомы в большинстве случаев впервые
проявляются патологическим переломом. В результате незначительной травмы в
области наиболее частой локализации костных кист и остеобластокластом (проксимальный
метафиз плечевой, проксимальный и дистальный метафизы бедренной и проксимальный
метафиз большеберцовой костей) возникают боль, умеренная припухлость и
кровоизлияние, деформация, на первый план выступает потеря функции.
Солитарные и
аневризмальные костные кисты — опухолеподобный
диспластический процесс, связанный с нарушением микроциркуляции крови в
метафизарном отделе кости, на фоне врожденной дисплазии сосудистого русла. В
отличие от остеобластокластом, костные кисты не прорастают зону росткового
хряща, не распространяются на эпифиз, безболезненны и не вызывают выпота в
близлежащий сустав.
Аневризмальная киста в
длинных трубчатых костях, в отличие от остеобластокластомы, локализуется в
диафизе или метафизе. При эксцентричном расположении аневризмальной костной
кисты определяется локальное вздутие кости, истончение кортикального слоя,
иногда расположение костных перекладин перпендикулярно к длиннику кисты.
Аневризмальная костная киста в отличие от остеобластокластомы, в этих случаях
преимущественно вытянута по длиннику кости и может иметь известковые включения[4].
При центральной аневризмальной кисте отмечается симметричное вздутие метафиза
или диафиза, что не типично для остеобластокластомы.
Остеобластокластома
является одной из наиболее частых опухолей костей. Заметных половых различий в
заболеваемости остеобластокластомой не наблюдается. Описаны случаи семейного и
наследственного заболевания.
Пораженный отрезок
кости представляется асимметрично вздутым. Кортикальный слой неравномерно
истончен, часто бывает волнистым, может разрушаться на большом протяжении. В
месте перерыва кортикальный слой бывает разволокненным или заострен в виде
«отточенного карандаша», что имитирует в ряде случаев «периостальный козырек»
при остеогенной саркоме.
Опухоль, разрушая
кортикальный слой, может выходить за пределы кости в виде мягкотканной тени.
Различают
ячеисто-трабекулярную и литическую фазы остеобластокластомы. В первом случае
определяются очаги деструкции костной ткани, как бы разделенные перегородками.
Литическая фаза характеризуется наличием очага сплошной деструкции. Очаг
деструкции располагается асимметрично по отношению к центральной оси кости, но
увеличиваясь, может занимать весь поперечник кости. Характерно четкое
ограничение очага деструкции от неповрежденной кости. Костно-мозговой канал
отделен от опухоли замыкательной пластинкой.
За остеобластокластому
может быть ошибочно принята монооссальная форма фиброзной остеодисплазии
длинной трубчатой кости. Однако фиброзная остеодисплазия проявляется, как
правило, в первом или начале второго десятилетия жизни ребенка[5].
Деформация кости проявляется в виде искривления ее, укорочения, реже удлинения,
но не выраженного вздутия, имеющего место при остеобластокластоме. При
фиброзной остеодисплазии патологический процесс, как правило, локализуется в
метафизах и диафизах трубчатых костей. Возможно утолщение кортикального слоя
(компенсаторное), наличие зон склероза вокруг очагов деструкции, что не
характерно для остеобластокластомы. Кроме того, при фиброзной остеодисплазии не
наблюдается присущего для остеобластокластомы выраженного болевого симптома,
быстрого прогрессировать процесса с наклонностью роста в сторону сустава,
прорыва кортикального слоя с выходом опухоли в мягкие ткани.
Для остеобластокластомы
характерны также солитарность и изолированность поражения. Определяется вздутие
кости, истончение, волнистость или разрушение кортикального слоя и четкое
ограничение патологически измененного участка кости. При литической фазе
превалирует разрушение кортикального слоя, при ячеисто-трабекулярной фазе —
истончение и волнистость последнего.
С 1963 по 1969 г. наблюдали в стационаре 53 больных и в поликлинике 121 больного в возрасте от 5 до 15 лет
(мальчиков — 109, девочек — 65). С патологическими переломами было 49 больных.
Из них перелом плечевой кости в области проксимального метафиза был у 32
больных, перелом проксимального метафиза бедренной кости у 11 больных, перелом
дистального метафиза бедренной кости и передом проксимального метафиза
большеберцовой кости соответственно у 3 больных. Все больные с патологическим
переломом трубчатых костей находились на стационарном лечении. После
рентгенологического обследования установлено, что перелом произошел в области
деструктивного очага — кистозная форма остеобластокластомы. Характерно, что у
всех больных перелом наступил от сравнительно небольшой травмы. Перелом
плечевой кости наблюдался от резкого движения руки с портфелем. Перелом нижней
конечности произошел у ряда больных на занятиях по физкультуре, во время
прыжков в высоту и длину, при быстром спуске по лестнице. Как правило, больные
с патологическим переломом трубчатых костей жаловались на значительные боли в
области перелома.
Тактика при патологическом
переломе длинных трубчатых костей у больных с кистозной формой
остеобластокластомы заключалась в том, что на поврежденную конечность
накладывалась гипсовая повязка с соблюдением основных принципов иммобилизации
конечности при переломах длинных трубчатых костей. Через 1,5-2 месяца гипсовая
повязка снималась и проводился рентгенологический контроль. Если в области
кисты намечались рентгенологические признаки репарации, то вновь конечность
иммобилизировали гипсовой повязкой еще на 1. 5-2 месяца с последующим
рентгенологическим контролем до полной репарации кистозной полости. Если на
контрольных рентгенограммах выявлено, что признаков репарации нет, а, наоборот,
имеется тенденция к деструкции костной ткани и увеличению кистозной полости, то
больного оперировали. Оперативному лечению подвергались больные, у которых
рентгенологически отмечалось прогрессирование процесса. Проводилась
сегментарная или краевая резекция пораженного участка кости в пределах здоровой
ткани с одномоментным замещением дефекта гомотрансплантатами по методу
«вязанки хвороста», предложенному М.В. Волковым.
Наблюдения за
больными в сроки от 2 до 5 лет показали, что у больных с патологическими
переломами длинных трубчатых костей, у которых произошло выполнение полости
кисты костной тканью, рецидива не обнаружено. У 3 больных, которым произведена
резекция патологического очага с замещением дефекта гомотрансплантатами,
наступил рецидив. Больные повторно оперированы. По-видимому, была допущена
техническая погрешность во время операции — резекция очага деструкции была
неполной.
Спешить с
оперативным вмешательством не следует, так как у значительного процента больных
после патологического перелома наступила репарация кистозной полости. Вначале
необходимо проводить консервативное лечение с динамическим рентгенологическим
контролем. Если репаративный процесс отсутствует или рентгенологически выявлено
увеличение деструктивного процесса, то показано оперативное лечение — резекция
патологического очага в пределах здоровых тканей с гомопластикой или
аутогомопластикой.
Дефицит витаминов Д и С
Дефицит витаминов Д и С
иногда сопровождается патологической хрупкостью костей.
Рахит – заболевание
детей раннего возраста, при котором в связи с дефицитом витамина Д нарушены
кальциево-фосфорный обмен, процессы костеобразования и минерализации костей, а
также функция нервной системы и внутренних органов.
Рахит поражает
младенцев в период быстрого роста в возрасте 2 мес. – 2 года с частотой 10-35% .
Возникновение рахита у
детей раннего возраста связано с недостаточным поступлением в организм ребенка
витаминов группы Д.
Значение питания в
получении витамина Д важно в случае нарушения эндогенного синтеза активных форм
витамина Д. Поэтому принципиальное значение принадлежит поступлению с едой
прежде всего холекальциферола, что осуществляется через продукты животного
происхождения.
Физиологические
суточные потребности в витамине Д определяются, по данным ВОЗ, для детей – 400
МЕ.
Основной
физиологической функцией витамина Д и его метаболитов является поддержание гомеостаза
кальция и фосфора в организме, что необходимо для нормального созревания
костной ткани, хода обменных и физиологических процессов. Дефицит поступления в
организм солей кальция, фосфора, магния, меди, цинка, железа, кобальта и
некоторых других микроэлементов, белка и отдельных аминокислот также
сопровождается нарушениями фосфорно-кальциевого обмена и возникновением
клинической картины рахита.
Действие на костную
ткань характеризуется тремя основными эффектами:
1) торможением синтеза
коллагена в активных остеобластах;
2) активацией
остеолизиса остеокластами;
3) ускорением
созревания клеток-предшественников остеобластов и остеокластов.
Следствием этих
эффектов являются мобилизация кальция из кости (выход в кровь), обеднение
матрикса протеингликанами и коллагеном.
Риск развития рахита
увеличивается зимой при недостаточном уровне инсоляции. Недостаток витамина Д
приводит к уменьшению кальция и всасывания фосфора, что является первопричиной
деминерализации кости.
В последнее время при
наблюдении с помощью электронной микроскопии за культурой костной ткани
установлено существование непосредственного воздействия витамина Д3
на процессы резорбции и ремоделирования кости за счет как активации
остеокластов, так и синтеза остеоцитами остеокальцита.
Избыточная продукция
паратиреоидного гормона обеспецивает снижение реабсорбции фосфатов и
аминокислот в почечных канальцах, а также усиленное выведение неорганического
кальция из костей.
Нарушение оссификации
при рахите происходит в эпифизах – рассасывание эпифизарных хрящей, нарушение
эпифизарного роста костей, метафизарное разрастание неминерализированного, с
нарушенными свойствами остеоида, так называемый “рахитический метафиз” и
расстройства процессов обызвествления. Недостаточная минерализация костей
приводит к их размягчению, следствием чего является деформация различных частей
скелета. При дефиците витамина Д в организме снижается содержание кальция и
фосфора в костной ткани. Матрикс кости растет, а отложение солей кальция в
кости задерживается.
Даже незначительное
травма или неловкое движение ребенка, болеющего рахитом, вызывают перелом.
Такие переломы, как правило, происходят в нижней трети бедренной кости и на
костях предплечья. Часто они бывают поднадкостничными. Жалобы на боль
незначительные, и перелом нередко просматривают. Только при развитии костной
мозоли и искривлении конечности выявляют бывший перелом, подтверждаемый
рентгенограммой. У ребенка отмечают припухлость в области конечности, резкую
болезненность при движениях и ощупывании конечности, утолщение. Иногда удается
пальпировать флюктуацию под мышцами.
На рентгенограмме
обнаруживают тень вокруг диафиза, которую дает кровоизлияние, а иногда –
отделение эпифиза от диафиза. Отделение эпифиза, кроме того, определяют на
рентгенограмме по изменению положения ядра его окостенения: тень ядра
окостенения лежит не по средней линии, а смещается в ту или иную сторону от оси
конечности.
Полные рахитические
переломы срастаются медленно и требуют наряду с надежной иммобилизацией
энергичного общего противорахитического лечения.
Реже встречают
изменения в костях при дефиците витамина С.
Аскорбиновая
кислота необходима для образования коллагена и белков в ходе формирования
костной основы. Исследования показали, что витамин C способствует повышению
минеральной плотности костной ткани, а приём антиоксидантов снижает риск
перелома шейки бедра. Витамин C , кроме того, помогает организму регулировать
количество цитокинов, которые производятся в большом количестве при разрушении
кости.
При недостатке витамина
С во второй половине первого года жизни ребенка могут возникать кровоизлияния в
области эпифизарной зоны, распространяющиеся под надкостницу. Обычно
кровоизлияния возникают в области верхнего и нижнего концов бедренной кости,
верхнего конца большеберцовой кости, в ребрах и плечевой кости. На месте
кровоизлияния костные балки разрушаются, нарушается целостность кости.
При общем лечении
авитаминоза С, правильном питании, создании покоя для пораженной конечности (лейкопластырное
вытяжение, гипсовая лонгета) состояние больного быстро улучшается.
Хронический
остеомиелит
Остеомиелит
(osteomyelitis, греч. osteon кость + myelos костный мозг + -itis) —
воспаление костного мозга, обычно распространяющееся на губчатое и компактное
вещество кости и надкостницу.
Возбудителем остеомиелита
могут быть любые микроорганизмы, но наиболее часто — аэробные гноеродные
микроорганизмы стафилококковой и стрептококковой группы, а также палочка Коха. Приблизительно
у 1/3 больных острый остеомиелитический процесс переходит
в хронический.
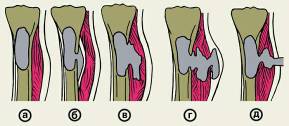
Рис. 3. Схема
формирования гнойного свища при переходе острого гематогенного остеомиелита
большеберцовой кости в хронический: а — абсцесс костного мозга; б —
поднадкостничный абсцесс; в — межмышечная флегмона; г, д — этапы
самостоятельного прорыва гноя с образованием свища.
Одновременно с
воспалительно-некротическими изменениями в костной ткани происходят
репаративные процессы. Хронический остеомиелит характеризуется наличием
местного воспалительно-некротического очага, костной полости с гноем,
атрофичными грануляциями и иногда секвестрами. В результате продолжающегося
костеобразования внутренняя стенка костной полости превращается в компактное,
значительно реже губчатое костное вещество. Гнойные фокусы могут иметь
несколько точечных наружных отверстий, сообщающихся со свищевыми каналами в
мягких тканях. При хорошо функционирующем свище периост утолщается,
склерозируется. Стенки свищей покрыты грануляциями, продуцирующими раневой
секрет, который скапливается в полостях, при недостаточном оттоке
воспалительный процесс в мягких тканях обостряется. В период ремиссии
грануляции в мягких тканях и периосте рубцуются. В рубцовых тканях возможны
отложение солей кальция и развитие оссифицирующего миозита.
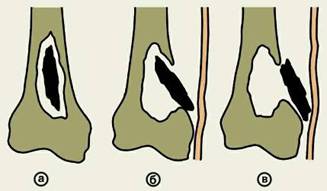
Рис. 4. Схематическое
изображение вариантов расположения секвестров при остеомиелите: а — внутри
костной полости; б — частично вне полости (перфорирующий секвестр);
в — вне полости.
Нелеченый хронический
остеомиелит тянется много лет, пока не выйдут через свищ все секвестры и на
месте их не образуется новая костная ткань. Понятно, что выхождение крупных
секвестров возможно крайне редко. При очень обширном омертвении кости отделение
мертвой ткани от здоровой может вызвать самопроизвольный (патологический)
перелом кости. Чаще всего переломы наблюдают в нижнем метафизе бедренной кости
и в области ее шейки или в верхней трети плечевой кости.
Также хронический
остеомиелит часто осложняется образованием ложных суставов, деформацией кости,
контрактурами, гнойным артритом, малигнизацией. Постоянно существующий очаг
инфекции влияет на весь организм, вызывая амилоидоз почек и изменения
внутренних органов.
Клиника.
Клинические проявления хронического остеомиелита зависят от объема деструкции
кости и периода болезни (фазы ремиссии или обострения). При переходе острого
остеомиелита в хронический самочувствие больного улучшается, боли в конечности
уменьшаются и носят ноющий характер. Исчезают признаки интоксикации,
температура тела и показатели крови нормализуются. В области очага формируются
одиночные или множественные свищи с умеренным гнойным отделяемым. Нередко
несколько свищей образуют сложную сеть инфицированных каналов, открывающихся на
коже, иногда на значительном удалении от остеомиелитического очага. В мягких
тканях в области поражения сохраняется воспалительная инфильтрация, постепенно
уменьшающаяся в фазе ремиссии. В дальнейшем возможны анкилозы, укорочение
конечности, удлинение или искривление кости.
В фазе ремиссии хронического
остеомиелита большинство больных отмечают улучшение состояния, исчезновение
болей в пораженной конечности, нормализуется температура тела, сохраняется
скудное отделяемое из свищей, которые иногда могут закрываться. В этой фазе
заканчивается процесс секвестрации и образования секвестральной капсулы.
Ремиссия может продолжаться от нескольких недель до многих лет, что зависит от
вирулентности микрофлоры, состояния защитных сил организма, локализации
процесса, возраста больного.
Рецидиву хронического
остеомиелита способствует закрытие гнойного свища, что приводит к скоплению
гноя в остеомиелитической полости и повышению внутрикостного давления.
Состояние больного ухудшается, усиливаются боли в области остеомиелитического
очага, появляются отек тканей, гиперемия кожи, повышается местная температура и
температура тела. Функция конечности нарушается. Развивается остеомиелитическая
параоссальная межмышечная флегмона. Значительно изменяется картина крови:
увеличивается лейкоцитоз с нейтрофильным сдвигом, появляется токсическая
зернистость эритроцитов, повышается СОЭ, развивается гипохромная анемия. После
вскрытия гнойника или открытия свища состояние больного вновь улучшается.
Диагноз.
Распознавание хронического остеомиелита не представляет затруднений, если в
анамнезе имеются указания на перенесенный острый остеомиелит, наличие гнойного
свища и рецидивов. Диагноз хронического остеомиелита основывается на
рентгенологических методах исследования — рентгенографии
и томографии,
фистулографии,
позволяющей определить расположение свищевых ходов и их связь с очагом в кости.
Характерными признаками
хронического остеомиелита являются утолщение и деформация кости с одной или
несколькими полостями, в которых могут быть видны секвестры. Костная полость
окружена зоной остеосклероза. Костный канал сужен или неразличим. Участки
остеосклероза могут чередоваться с зонами остеопороза, надкостница утолщена.
Секвестры, заключенные в мощную секвестральную коробку, включают, как правило,
большую или меньшую часть кортикального слоя вместе с участками губчатого
вещества кости. Выявлению секвестров способствует фистулография с тугим
заполнением свищей.

Рис. 5. Фистулограмма
бедра больного с хроническим остеомиелитом: видно распространение и депонирование
рентгеноконтрастного вещества в секвестральной полости.
На рентгенограмме тень
секвестра обычно интенсивнее тени костной ткани и не изменяется при последующих
исследованиях. На фоне резко склерозированной окружающей кости секвестр иногда
не определяется. Диагностика упрощается, если секвестр отделен от остальной
кости грануляционной тканью, которая на рентгенограмме имеет вид зоны
просветления, или отторгся от кости и вышел за пределы костной полости.
Лечение.
При хроническом остеомиелите ликвидировать гнойный очаг в кости можно только с
помощью радикального оперативного вмешательства. Для восстановления
анатомической целости кости после радикальной секвестрэктомии применяются
различные способы пломбировки и пластики костных полостей с помощью аутогенных,
аллогенных, ксеногенных тканей и эндопротезов.
Для обеспечения
максимальной санации остаточной костной полости после выполнения радикальной
секвестрэктомии целесообразно накладывать дренажно-промывную систему.
Хирургическая
тактика при укорочении и дефекте кости, возникших после секвестрэктомии,
зависит от многих факторов. Применяется компрессионный аппаратный остеосинтез,
обеспечивающий закрытие свищей и сращение отломков. При дефектах более 3 см используют билокальный компрессионно-дистракционный остеосинтез с удлиняющей остеотомией и
перемещением промежуточного фрагмента. При обострении хронического остеомиелита
с развитием флегмоны показаны вскрытие флегмоны, некрэктомия
и дренирование гнойника.
Лечение перелома
начинается с осторожной репозиции отломков, далее накладывают гипсовую лонгету
с индивидуальным сроком иммобилизации. При переломах бедренной кости
целесообразно скелетное вытяжение. При правильном лечении можно избежать
деформаций конечности и добиться восстановления функций.
При хроническом
остеомиелите показано физиотерапевтическое лечение для стимуляции регенерации
костной ткани, рассасывания воспалительных инфильтратов, улучшения
кровообращения конечности и трофики тканей. Лечебная физкультура показана после
стихания острого болевого синдрома с целью общетонизирующего воздействия,
стимуляции трофических процессов, восстановления функции пораженных сегментов
опорно-двигательного аппарата и общей адаптации мышечной деятельности.
Юношеский эпифизеолиз
головки бедренной кости
Юношеский эпифизеолиз
головки бедренной кости (ЮЭГБК) — это сравнительно редкое и своеобразное
заболевание, встречающееся преимущественно в юношеском возрасте, представляющее
собой скрытое или острое смещение либо даже полное отделение эпифиза на уровне
ростковой пластинки. Заболевание встречается с частотой 4-5 случаев на 100 000
населения, а пациенты с ЮЭГБК составляют 0,5—5% количества детей с
ортопедической патологией.
У девочек заболевание
начинается чаще в возрасте 11—12 лет, у мальчиков — в 13—14 лет, что совпадает
с началом полового созревания. У этих детей чрезмерно выражен подкожный жировой
слой и слабо развита мускулатура. Однако ЮЭГБК может произойти даже в
5-летнем возрасте у девочек и в 7-летнем у мальчиков. Двустороннее
поражение отмечается у 20% больных. Второй сустав поражается в среднем через
10—12 мес. после появления признаков заболевания первого сустава.
Однако до настоящего
времени подавляющее большинство детей с ЮЭГБК поступают на стационарное лечение
поздно, с уже выраженной деформацией проксимального отдела бедренной кости.
Этиология и патогенез.
Наиболее достоверно установлена связь заболевания с гормональными
расстройствами и генетической предрасположенностью.
В патогенезе
заболевания — медленно прогрессирующее смещение проксимального эпифиза
бедренной кости книзу и кзади, сопровождающееся соответствующими
клинико-рентгенологическими проявлениями. Чем больше величина смещения эпифиза,
тем ярче картина нарушения функции тазобедренного сустава.
При травматическом
эпифизеолизе головки бедра речь идет о смещении бедра кверху и вокруг длинной
оси кости (ротации кнаружи); когда же разобщение наступает в результате
разрыхления ростковой зоны, как это наблюдается при ЮЭГБК, все авторы почему-то
говорят о смещении головки бедра. В действительности головка бедра остается в
вертлужной впадине, а шейка бедра и вся бедренная кость в целом, потеряв связь
с головкой и, таким образом, лишившись противоупора в виде свода вертлужной
впадины, смещаются кверху. При этом бедро, вращаясь вокруг своей продольной
оси, «выворачивается» кнаружи, а конечность занимает положение
наружной ротации. В итоге головка и шейка бедра «меняются местами»:
эпифиз головки бедра оказывается сзади по отношению к сместившейся вперед шейке
бедра. Однако существуют единичные наблюдения смещения головки бедренной кости
кверху.
В зависимости от
тяжести патологического процесса различают предэпифизеолиз и эпифизеолиз
(острый или хронический). Последний разделяют по степеням: I степень — смещение
эпифиза на 1/3 относительно поперечника эпифиза и шейки бедра или уменьшение
шеечно-эпифизарного угла на профильной рентгенограмме до 30° ; II степень- —
наполовину или на 30—50°; III степень — более чем наполовину или более чем на
50° .
Клиника ЮЭГБК достаточно
типична и при выраженной степени заболевания не вызывает трудностей, но не на начальных
этапах процесса. Диагноз основывается на глубоком анализе жалоб больного, сборе
анамнестических сведений, общеклиническом и ортопедическом обследовании, данных
рентгенографии, КТ и ЯМР.
Поводом для обращения к
врачу являются периодические боли после нагрузки в паховой области или в
коленном суставе. Именно последние часто воспринимаются не только пациентами,
но и врачами как основные и уводят от правильного диагноза. Затем
присоединяются хромота, быстрая утомляемость пораженной конечности, ограничение
движений в тазобедренном суставе и, наконец, стойкая наружно-ротационная
контрактура конечности.
При клиническом
обследовании могут наблюдаться гипогенитализм, ожирение, стрии на коже,
транзиторное повышение артериального давления; местно — умеренная атрофия мышц
ягодичной области и голени. При пальпации боль в паховой области усиливается,
иррадиирует дистально по бедру и в коленный сустав. Но главным, патогномоничным
симптомом эпифизеолиза является фиксированная наружная ротация бедра с
ограничением внутренней и соответственным увеличением амплитуды наружной
ротации. Попытки устранить порочную установку неэффективны и сопровождаются
болью. Отведение бедра при выпрямленной ноге также ограничено. Сгибание в
тазобедренном суставе происходит под углом к вертикальной оси тела, вследствие
чего наклон корпуса кпереди ограничен.
Дальнейшее
прогрессирование смещения головки бедра сопровождается усилением ранних и
появлением более поздних симптомов, связанных с формированием
наружно-ротационной контрактуры в тазобедренном суставе и недостаточностью
ягодичных мышц: симптомом перекрещивающихся голеней — при стоянии на согнутых
под прямым углом коленных суставах при двустороннем заболевании имеет
место перекрест голеней, при одностороннем заболевании — голень больной ноги
перекрещивает голень здоровой; симптомом Хофмейстера — сгибание конечности в
коленном и тазобедренном суставах сопровождается латеральным отклонением и
наружной ротацией бедра; симптомом ротации таза — при попытке установить обе
стопы вместе в симметричное (параллельное) положение половина таза на больной
стороне смещается кпереди. Следует отметить также положительный симптом
Тренделенбурга, укорочение конечности на 2—3 см, высокое стояние большого
вертела, на заключительном этапе заболевания — тугоподвижность.
При остром эпифизеолизе
больные поступают на стационарное лечение после травмы с клинической картиной,
сопоставимой с клиникой перелома шейки бедра: интенсивными болями в области
тазобедренного сустава, вынужденным положением конечности, утратой ее
опороспособности. В этих случаях для установления правильного диагноза могут
помочь целенаправленно собранный анамнез и своего рода «экспертиза»
на соответствие тяжести травмы степени повреждения. Обычно при этом в анамнезе
у девочек отмечают резкое разведение ног в положении «шпагат», у
мальчиков — падение с высоты, с велосипеда, мотоцикла, удары по большому
вертелу.
Рентгенологическая картина
ЮЭГБК является главной в установлении правильного диагноза. R-исследование
необходимо производить в двух проекциях: передне-задней и боковой по
Лауэнштейну. Особенно информативна последняя. При интерпретации снимков следует
различать структуральные изменения в области ростковой пластинки головки бедра
и признаки смещения эпифиза. В частности, в начальной стадии заболевания
ростковый хрящ эпифиза расширяется и теряет четкость своих линий, границы его
расплывчатые, размытые. Вся эпифизарная зона становится рыхлой, а в метафизе, в
непосредственной близости к зоне роста, кость теряет свой характерный
трабекулярный рисунок, участки остеопороза чередуются с участками
остеосклероза. Поэтому слоисто-пятнистый вид шейки бедра назван «симптомом
шкуры леопарда». Костная структура самой головки бедра остается
неизмененной, хотя возможны остеопороз, усиление (подчеркнутость) ее контуров.
Этот признак является важным, если не основным, в дифференциации с болезнью
Пертеса.
В более поздние сроки
заболевания на первый план выступают признаки смещения эпифиза бедра. На
рентгенограмме, выполненной в передне-задней проекции, начальные признаки
смещения головки книзу выражаются снижением высоты эпифиза и нарушением
верхнего контура шейки бедра. Снижение высоты и серповидность эпифиза не
говорят о его деформации, как при болезни Пертеса, а являются проекционными
признаками пространственного смещения головки и шейки по отношению друг к
другу. Контур шейки бедра, в норме имеющий полуовальную форму, выпрямляется до
прямой линии. Касательная к этому контуру прямая линия не отсекает сегмент от
верхне-наружной части эпифиза, как это имеет место в норме. Сама шейка
представляется укороченной и утолщенной. По передне-верхнему ее контуру
отмечается образование шипа. На рентгенограмме, выполненной в позиции
Лауэнштейна, на ранних стадиях болезни смещение эпифиза кзади видно наиболее
четко. Снимок в этой проекции выявляет уже минимальные (2—3 мм) признаки
соскальзывания, при этом заметно нарушение плавности перехода переднего
контура шейки бедра в передний контур эпифиза на границе росткового хряща.
Шеечно-эпифизарный угол, в норме равный 90°, уменьшается в зависимости от
величины смещения головки книзу. В проекции Лауэнштейна также возможно
рентгенометрическое изучение степени смещения эпифиза путем измерения
эпифизарного угла, образованного продольной осью шейки бедра и линией,
проведенной через периферические крайние точки основания эпифиза, т.е. плоскостью
эпифизарной пластинки.
При длительном течении
процесса появляются признаки ремоделирования шейки бедра, которые являются
компенсаторной реакцией на смещение: обнаруживается «шпора» под
эпифизом головки бедра, укорочение шейки с «подушечкой-валиком» на
границе перехода шейки в головку, суставная щель оказывается суженной.
Важное средство
диагностики эпифизеолиза головки бедра — КТ тазобедренного сустава.
Радионуклидное исследование при необходимости позволяет прогнозировать
жизнеспособность головки бедренной кости.
Лечение. Многочисленные
наблюдения показали, что склонность эпифиза головки бедра к неудержимому
соскальзыванию настолько велика, что никакие длительные разгрузка и фиксация
конечности не могут предотвратить прогрессирования деформации бедренной кости.
Исходя из этого следует считать, что предупреждение или остановка процесса
эпифизеолиза должны стать первоочередной задачей в лечении детей с данным
заболеванием.
Методы хирургического
лечения ЮЭГБК многообразны, они зависят от степени смещения эпифиза и давности
заболевания. Большинством ортопедов рекомендуется хирургическая тактика лечения
ЮЭГБК в соответствии со стадиями болезни. При этом внутрисуставные
вмешательства в виде открытого вправления головки или субкапитальной
клиновидной остеотомии в настоящее время не рекомендуются из-за высокого риска
асептического некроза головки и тугоподвижности сустава.
В первую стадию — предлистеза
— оперативное лечение направлено на предупреждение смещения эпифиза путем
введения в шейку и головку бедра спиц или тонких гвоздей типа Богданова на фоне
открытой зоны роста. Спицы удаляют только после закрытия зоны роста. Операция
эпифизеодеза используется ортопедами более 65 лет.
Во вторую стадию —
хронического течения со смещением эпифиза кзади до 30° (предел толератности
сустава) — оперативное лечение направлено на достижение эпифизеодеза с помощью
спиц и ауто- или аллотрансплантатов.
В третью стадию — при
прогрессировании хронического смещения головки кзади более 30° — оперативное
лечение направлено на восстановление правильных соотношений в тазобедренном
суставе с учетом трехплоскостного характера заболевания путем
деторсионно-вальгизирующей остеотомии с обязательной ротацией проксимального
фрагмента кпереди относительно продольной оси шейки бедра. Операцию можно
производить, не дожидаясь спонтанного закрытия проксимальной зоны роста. Однако
мы предпочитаем двухэтапную тактику, выполняя на первом этапе эпифизеодез, а по
закрытии зоны роста — корригирующую остеотомию бедра.
В четвертую стадию —
острого смещения эпифиза — задача лечения сводится прежде всего к тому, чтобы
не навредить больному неоправданным применением одномоментной закрытой или
открытой репозиции эпифиза. Следует прибегнуть к закрытой репозиции фрагментов
скелетным вытяжением по оси бедра в положении легкого сгибания, отведения и
дозированной внутренней ротации в течение 3-4 недель с последующим
остеосинтезом шейки и головки спицами в сочетании с костным трансплантатом для
достижения закрытия ростковой зоны. Способ эффективен в случаях острого
эпифизеолиза с давностью заболевания до 12 недель. В настоящее время для
устранения смещения ряд авторов применяет дистракционные аппараты.
В пятую стадию —
остаточных деформаций проксимального конца бедренной кости на фоне закрытой
ростковой зоны — показаны корригирующие остеотомии при смещении эпифиза кзади
более 30°. Это именно тот контингент больных, у которых корригирующие
остеотомии в межвертельной области наиболее часто применяются при
патологических изменениях проксимального конца бедренной кости, в частности при
ЮЭГБК.
Операцией
корригировались лишь шеечно-диафизарный угол и торсия бедра.
Принципиально новые
возможности в хирургическом лечении тяжелых деформаций при ЮЭГБК появились с
разработкой ротационных остеотомий бедра. Y. Sugioka предложил свою методику
операции для больных с ЮЭГБК: ротация проксимального фрагмента, включающего
головку и шейку бедра, на 70—90° вокруг своей оси кпереди или кзади. Для
поворота проксимального фрагмента кпереди после отсечения большого вертела он
проводил чрезвертельную остеотомию у основания шейки бедренной кости и
поворачивал проксимальный фрагмент бедра кпереди. Автор особо подчеркивал, что
для свободной передней ротации шейки и головки необходимо предварительно циркулярно
рассечь капсулу тазобедренного сустава и отсечь наружные ротаторы бедра. После
10 операций Sugioka сообщил о 9 отличных результатах.
Видимо, необходимость
циркулярного рассечения капсулы сустава удерживает ортопедов от применения
операции по Sugioka. Одновременно появились методики ротационных остеотомий,
при которых игнорируется это требование. Авторы пытаются решить вопрос ротации
силовыми путями с помощью мощных металлических конструкций. О результатах этих
операций не сообщалось.
Была разработана межвертельная
ротационная остеотомия. О возможности и целесообразности применения ее при
ЮЭГБК сообщали в 1990 г.
Техника операции.
Для уточнения показаний к остеотомии и ее перспектив весьма важно иметь хороший
профильный (по Лауэнштейну) рентгенологический снимок, по которому можно судить
о ротации и необходимости коррекции шеечно-диафизарного угла. Операция
выполняется в положении больного на здоровом боку. Доступ — наружный бокаловидный
(по Олье-Мерфи-Лексеру), обеспечивающий оптимальный обзор раны. Выделяется
вертельная область бедра. Отсекается, не «зарываясь» в вертельную
ямку, большой вертел и отводится кверху вместе с прикрепляющимися к нему
мышцами. Предварительно следует отсечь сухожилие грушевидной мышцы, которое может
значительно ограничивать мобильность вертела. Спереди и сзади обнажается
капсула тазобедренного сустава. Передняя часть капсулы выделяется без
дополнительного рассечения мышц. У верхушки малого вертела рассекается
сухожилие m. iliopsoas. При этом следует соблюдать осторожность, так как сзади
него проходит медиальная огибающая бедро артерия.
Задняя часть капсулы
выделяется после рассечения наружных ротаторов бедра. Как известно, здесь
расположена внутренняя запирательная мышца. К ней сверху и снизу присоединяются
верхняя и нижняя близнечные мышцы. Сухожилия этих трех мышц прикрепляются в
вертельной ямке. Вместе они образуют мышцу, прежде называвшуюся m. rotator
triceps. Сухожилия плотно прилегают к капсуле, поэтому на расстоянии 1,0-1,5 см
от вертельной ямки (артерия!) под них рекомендуется завести подъемник, а затем,
поставив его на ребро, под контролем глаза рассекать сухожилия.
Далее кзади книзу
хорошо определяется квадратная мышца бедра. Она полностью перекрывает наружную
запирательную мышцу, которая также заканчивается в вертельной ямке. В щели
между квадратной и запирательной мышцами в направлении вертельной ямки проходит
медиальная огибающая бедро артерия. При форсированной ротации бедра кпереди
квадратная мышца натягивается, а ее край сдавливает артерию. С целью
профилактики подобного сдавления целесообразно отсечение межвертельного гребня
с прикрепляющейся к нему квадратной мышцей, после чего сухожилие наружной
запирательной мышцы и медиальная огибающая артерия становятся доступны осмотру.
Сухожилие наружной запирательной мышцы также рассекается под контролем глаза.
Затем выполнялась
корригирующая остеотомия бедра. Согласно расчетам, в шейку и головку бедра
вводилась погружная бранша Г-образной пластины с учетом смещения головки кзади.
При этом диафизарная бранша пластины была отклонена кпереди на величину
планируемой ротации. После выполнения межвертельной остеотомии центральный
фрагмент ротировался кпереди. Диафиз бедра фиксировался шурупами к накладной
бранше пластины. Большой вертел устанавливался на подготовленную площадку и
фиксировался шурупами или специальной конструкцией. Рана дренировалась и
послойно ушивалась. Конечность на 2 недели фиксировалась деротационным гипсовым
«сапожком», а затем разрешалась ходьба при помощи костылей.
Таким образом, передняя
ротационная остеотомия при ЮЭГБК обеспечивает принципиально новые результаты
хирургического лечения данной патологии, качественно несопоставимые с
предшествующими методиками. Вмешательство восстанавливает точную центрацию
головки бедра в суставной впадине, что позволяет избежать образования вторичной
углообразной деформации проксимального конца бедра, сохраняет, а чаще
увеличивает первоначальную длину бедра, сохраняет анатомическое соотношение
прикрепляющихся мышц тазового пояса, обеспечивающее их нормальную функцию. В
связи с этим необходимо дальнейшее накопление опыта с организацией лечения
больных с ЮЭГБК по новым технологиям в крупных ортопедических центрах. Операция
требует высокого и скрупулезного технического исполнения, поэтому очевидна необходимость
предварительной целенаправленной подготовки хирургов. В наше время очень часто
применяют одномоментную закрытую репозицию и остеосинтез пучком спиц Бека,
далее фиксацию на шине Белера или гипсовой повязки.
Тест
1.
Патологические
переломы у детей возможны при:
a)
Врожденной
ломкости костей;
b)
Остеомиелите;
c)
Псевдоартрозе;
d)
Абцессе
Броди;
e)
Остеобластокластоме;
f)
Корковом
дефекте;
g)
Рахите
и цинге.
2.
Какие
формы несовершенного остеогенеза существуют :
a)
Острая;
b)
Подострая;
c)
Ранняя;
d)
Хроническая;
e)
Поздняя.
3.
Характерными
признаками несовершенного костеобразования являются:
a)
Атрофия
мышц;
b)
Повышение
тонуса сосудов мышц;
c)
Повышенная
хрупкость костей;
d)
Голубые
склеры;
e)
Ломкие
ногти и волосы;
f)
«Янтарные
зубы»;
g)
Слабость
капсулярно-связочного аппарата;
h)
Снижение
кальция и фосфора в крови.
4.
Особенности
детей в развитии при несовершенном остеогенезе :
a)
Физическое
и психическое развитие соответствует возрасту;
b)
Отстает
в физическом развитии, психическое — соответствует возрасту;
c)
Отстает
в физическом и психическом развитии;
d)
Физическое
развитие – по возрасту, психическое развитие отстает.
5.
Какие
патологические явления проходят на фоне врожденной дисплазии сосудистого русла:
a)
Юношеский
эпифизеолиз головки бедренной кости;
b)
Солитарные
костные кисты;
c)
Аневризмальные
костные кисты;
d)
Рахит;
e)
Остебластокластомы;
6.
Кто
предложил использовать костный гомотрансплантат для создания «костного депо»?
a)
Богданов
Ф.Р.;
b)
Волков
М.В.;
c)
Самойлова
Л.И.
7.
Особенности
остеобластокластом :
a)
Прорастают
зону росткового хряща;
b)
Распространяются
на эпифиз;
c)
Безболезненны;
d)
Не
вызывают выпота в близлежащий сустав.
8.
Возраст
поражения детей рахитом:
a)
0-6
мес.;
b)
2мес. — 2года;
c)
1год — 3года.
9.
Суточная
потребность детей (ВОЗ) в витамине Д:
a)
200
МЕ;
b)
300
МЕ;
c)
400
МЕ.
10.
Влияние
витамина С на остеогенез:
a)
Образование
коллагена и белков в ходе формирования костной основы;
b)
Способствует
повышению минеральной плотности костной ткани;
c)
Поддержание
гомеостаза кальция и фосфора в организме;
d)
Торможение
синтеза коллагена в активных остеобластах.
11.
Наиболее
частые возбудители остеомиелита:
a)
Уреаплазма;
b)
Стафилококк;
c)
Стрептококк;
d)
Микобактерия
туберкулёза;
e)
Синегнойная
палочка.
12.
Осложнениями
хронического остеомиелита являются:
a)
Патологические
переломы;
b)
Образование
ложных суставов;
c)
Деформация
кости;
d)
Контрактуры;
e)
Гнойный
артрит;
f)
Малигнизация.
13.
Клиника
юношеского эпифизеолиза головки бедренной кости:
a)
Периодические
боли после нагрузки в паховой области;
b)
Хромота;
c)
Быстрая
утомляемость поражённой конечности;
d)
Ограничение
движений в тазобедренном суставе;
e)
Наружно-ротационная
контрактура конечности;
f)
«Утиная
походка».
14.
Особенности
конституции детей ЮЭГБК:
a)
Чрезмерно
выраженный подкожный жировой слой;
b)
Отсутствие
подкожного слоя;
c)
Слабо
развита мускулатура.
15.
Возраст
начала заболевания ЮЭГБК:
a)
9-11
лет;
b)
11-14
лет;
c)
14-17
лет.
Ответы на тест:
1.-a,b,e,g.
2.-c,e.
3.-a,c,d,e,f,g.
4.-b.
5.-b,c.
6.-b.
7.-a,b.
8.-b.
9.-c.
10.-a,b.
11.-b,c,d.
12.-a,b,c,d,e,f.
13.-a,b,c,d,e.
14.-a,c.
15.-b.
Ситуационная задача
Мальчик 13 лет (масса
тела 52 кг) жалуется на боли в правой нижней конечности, прихрамывает при
ходьбе. При осмотре ротационные движения в тазобедренном суставе болезненны,
других изменений не выявлено. Ваш предварительный диагноз, план обследования,
тактика лечения?
Ответ
к задаче
Диагноз: подозрение на
юношеский эпифизеолиз головки правой бедренной кости. Показана рентгенография в
двух проекциях: передне-задней и боковой по Лауэнштейну. Лечение: одномоментная
закрытая репозиция и остеосинтез пучком спиц Бека, далее фиксацию на шине
Белера или гипсовой повязки.
Список литературы
1.
Баженова
Л.К. Детские болезни. Под ред. Л.А.Исаевой. М.: Медицина. — 1994.
2.
Баранов
А.А., Шиляев P.P., Чемоданов В.В. и др. Болезни детей раннего возраста //
М.–Иваново. — 1996.
3.
Белецкий
А.В., Корень М.Н., Герасименко М.А. Актуальные вопросы детской травматологии и
ортопедии. — СПб. — 2004
4.
Волков
М.В. Опухоли костей и пограничные заболевания. В кн.: Руководство по педиатрии,
т. IX . М. 1964
5.
Волков
М.В. Костная патология детского возраста. М. — 1968.
6.
Исаков
Ю.Ф. Хирургические болезни детского возраста:Учебн. В 2 т. – М:
ГЭОТАР-МЕД,2004.-Т.2.
7.
Капитанаки
А.Л. Патология тазобедренного сустава. — Л., 1983
8.
Кречмар
А.Н. Ранняя диагностика и лечение ортопедических заболеваний у детей. — Л.,
1975
9.
Кречмар
А.Н., Краснов А.И. Ортопедия, травматология. — 1986. — N 3
10.
Ласфарг
Ж. Витамин Д необходим. // Доклад на конференции “Рахит у детей”.- Департамент
здравоохр. Москвы. — 10 апреля 1996
11.
Мурадьян
В.Ю., Фоменко М.В., Лукаш Ю.В. Актуальные вопросы детской травматологии и
ортопедии. СПб. — 2004.
12.
Рейнберг
С.А. Рентгенодиагностика заболеваний костей и суставов. М. 1964.
13.
Росляков
Г.А. Ортопедия, травматология. М. — 1980. — N 12.
14.
Тер-Егиазаров
Г.М., Санакоева И.И., Стружина В.Т. Ортопедия, травматология. 1988. — N 4
15.
Эйдельштейн
Б.М. Новый метод оперативного лечения несовершенного костеобразования. Автореф.
канд. дисс. Свердловск. 1956.
